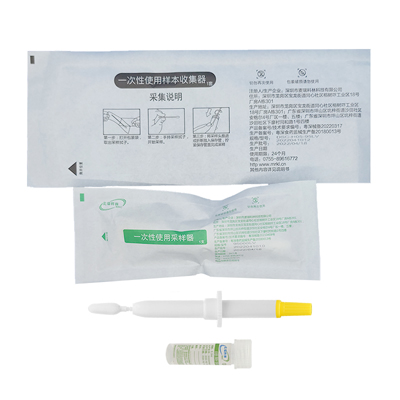
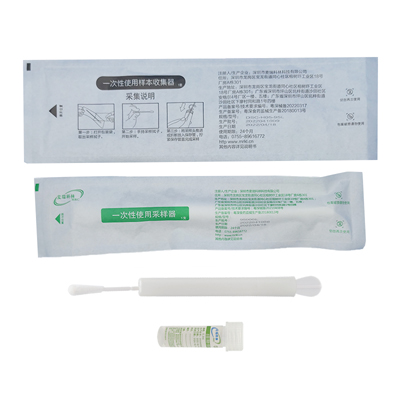
HPV自取样检测与医生取样的检测相比
宫颈癌筛查的重要性
2017 年,加拿大的宫颈癌发病率从魁北克省的十万分之 6.5 到纽芬兰省和拉布拉多半岛的十万分之 10.7 不等。2在过去三十年中,年龄标准化发病率下降了 26%。2宫颈癌发病率的下降主要归功于旨在发现癌前病变和癌症以便治疗的筛查措施。
宫颈癌筛查过程
目前,加拿大的宫颈癌筛查策略以细胞学为基础,包括几个步骤。首先,对宫颈标本进行取样和保存。2将标本装入载玻片进行细胞学检查。当使用液体培养基保存标本时,就会使用液基细胞学检查,其优点是诊断检测的准确性更高。
根据阴道镜检查结果,有癌前病变或更晚期病变(如宫颈上皮内瘤变(CIN)2 或更严重的诊断)的患者可转诊治疗。
HPV 筛查和自我采样的优势
人类乳头瘤病毒(HPV)检测直接检测被认为是致癌的 HPV 株,尤其是 HPV 16 和 18。根据 HPV 检测类型的不同,HPV 感染的检测基于不同的诊断阈值。HPV 检测对癌前病变的敏感性更高,且检测频率更低,在一些成熟的筛查项目中,可以每五年进行一次检测,而细胞学检测则每三年进行一次。
接受检测对筛查不足人群的重要性
62013 年的一项荟萃分析显示,与医生采集方法相比,自我采样的 HPV 检测参与率更高。目前,在加拿大,根据泛加拿大宫颈筛查网络提出的目标,医生采样细胞学检查的参与率并不理想:在 21 岁至 69 岁符合条件的人群中,不少于 80% 的人应在前 42 个月接受筛查。
HPV自取样检测与医生取样的检测相比
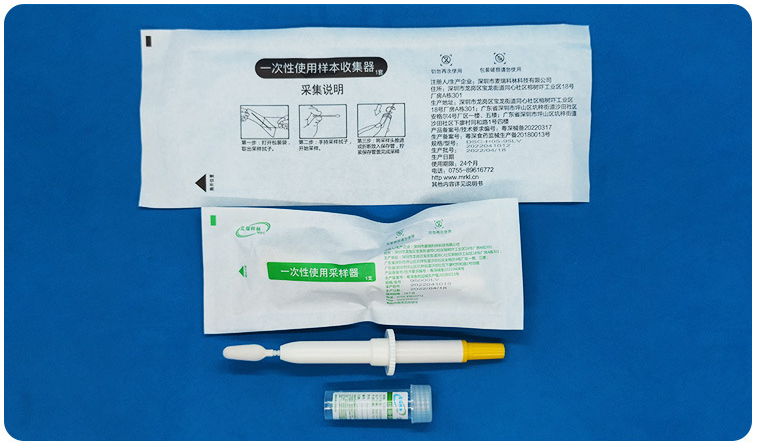
HPV自取样检测要求个人使用HPV自取样套装(如上图所示)。样本用于确定 HPV 感染情况。自采样的采用引发了一个问题,即是否会以牺牲诊断准确性为代价来换取便利。有证据显示,自取样本的 HPV 检测的敏感性可能优于细胞学检测,但自取样本的 HPV 检测与临床医生取样的 HPV 检测相比,其诊断检测准确性(DTA)可能并不相同。
为了了解自身取样和临床医生取样的 HPV 检测之间 DTA 的可比性和一致性,我们旨在回顾文献并比较自身取样和临床医生取样的 HPV 检测或细胞学检测之间的 DTA。
结论
有证据表明,在检测 CIN2(宫颈上皮内瘤变)或重度诊断中,自采样的人乳头状瘤病毒(HPV)检测与临床医生采样的 HPV 检测在某些 HPV 检测和采样设备组合下可达到相似的诊断检测准确性。例如,基于用HPV自取样套装的宫颈标本的 GP5+/6+ PCR HPV 检测与临床医生取样的 HPV 检测具有相似的灵敏度和特异性。基于信号的 HPV 检测(包括混合捕获 (HC2),这是最广泛测试的 HPV 检测之一)对自采样标本的敏感性和特异性较低。有个别研究显示,自采样和临床医生采样的 HPV 检测结果高度一致或相当到高度一致。然而,在 ASCUS(意义未定的非典型鳞状细胞)或更严重的发育不良临界值时,自采样 HPV 检测的敏感性和特异性均低于细胞学检测。
自取样 HPV 检测的优点包括更容易被符合常规筛查计划条件的人群接受。与细胞学或临床医生取样的HPV检测和细胞学联合检测相比,自我取样的HPV检测能检测出更多CIN2或更严重的病例。
本综述的局限性包括:不同研究之间存在相当大的异质性、关于自我取样和临床医生取样的HPV检测之间一致性的研究相对较少,以及现有证据对接种疫苗人群的适用性。
文章为麦瑞科林原创,转载请注明文章链接和出处。